- 2025年5月28日
- 2025年10月6日
【専門医が徹底解説】放置は禁物!肝硬変が招く肝がんリスクと、その前に知っておくべきこと

「健康診断で肝臓の数値が引っかかった…」
「最近どうも疲れやすい…」
もしかしたら、それはあなたの肝臓からのSOSかもしれません。肝臓は「沈黙の臓器」と言われ、初期には自覚症状がほとんど現れません。そのため、不調を感じて医療機関を受診した時には、すでに「肝硬変」という深刻な状態に進行しているケースも少なくないのです。
肝硬変は、放置すると命に関わる合併症や「肝臓がん」へと移行する可能性が高い、非常に危険な病気です。しかし、早期に発見し、適切な対策を講じることで、その進行を遅らせ、より良い生活を送ることも可能です。
今回は、肝硬変とはどのような病気なのか、その原因、症状、検査、治療法、そして最悪の事態を避けるための予防法まで、詳しく解説していきます。
肝硬変とは? – 硬く、そして機能しなくなる肝臓
肝臓は、体重の約50分の1(成人で約1.2kg)を占める人体最大の臓器です。その主な働きは、
- 体に必要な栄養素の代謝・貯蔵・供給
- 消化液である胆汁の生成と排泄
- アルコールや薬物、老廃物などの有害物質の解毒
- 血液を固めるために必要な凝固因子の産生
- ホルモンの調節や免疫機能への関与
など、生命維持に不可欠な多岐にわたる役割を担っています。
「肝硬変」とは、慢性的な肝臓の炎症や障害によって、正常な肝細胞が破壊され、その代わりに線維組織が増殖し、肝臓全体が硬く変化し、ゴツゴツとした状態になってしまう病気です。肝臓自体は再生能力が高い臓器ですが、長期間にわたりダメージが蓄積すると、この再生能力が追いつかなくなり、結果として肝臓の機能が著しく低下します。これが肝硬変です。
肝硬変になると、上記のような肝臓の重要な機能が果たせなくなり、健康な体を維持することが困難になります。
代償性肝硬変と非代償性肝硬変
肝硬変はその進行度や肝機能の状態によって、大きく2つの段階に分けられます。
代償性肝硬変
肝臓の一部に線維化は起きているものの、残っている正常な肝細胞がその機能をなんとか代償し、肝臓全体の働きがある程度保たれている状態です。この段階では、自覚症状はほとんどないか、あっても非常に軽い(倦怠感など)ため、気づかれにくいのが特徴です。しかし、血液検査などでは肝機能の異常が見られることがあります。
非代償性肝硬変
肝硬変がさらに進行し、残っている肝細胞だけでは肝臓の機能を維持できなくなった状態です。黄疸、腹水、浮腫、出血傾向、意識障害(肝性脳症)など、はっきりとした症状が現れ、日常生活にも大きな影響を及ぼします。この段階になると、肝不全や肝臓がんへと進行するリスクが非常に高まります。
肝硬変の予後と余命
かつて肝硬変は治療が難しい病気とされていましたが、近年の医療の進歩により、原因疾患の治療(特にC型肝炎に対する抗ウイルス療法など)や合併症の管理が進み、予後は改善傾向にあります。
一般的に、肝硬変と診断された方の10年生存率は全体として約50%と言われていますが、これはあくまで平均的な数値です。
代償性肝硬変の段階で発見され、適切な治療と生活管理を行えば、肝機能の悪化を遅らせ、より良好な予後が期待できます。 しかし、腹水、黄疸、肝性脳症などの合併症が出現した非代償性肝硬変では、予後が厳しくなる傾向があります。合併症の有無が、その後の経過や余命に大きく影響します。
若年層でも発症の危険性 – 忍び寄る脂肪肝の影
肝硬変は中高年以降に多い病気というイメージがありますが、若年層でも発症のリスクがないわけではありません。東海国立大学機構 岐阜大学保健管理センターの研究によると、22歳男性の11%に脂肪肝が見られたという報告もあり、その多くが肥満や脂質異常を原因としています。
近年増加している「非アルコール性脂肪性肝疾患(NAFLD)」や、それが進行した「非アルコール性脂肪肝炎(NASH)」は、放置すると肝硬変、さらには肝がんへと進行する可能性があります。若い頃からの不適切な食生活や運動不足が、将来の肝硬変リスクを高めているのです。
肝硬変の主な原因 – あなたの肝臓は大丈夫?
肝硬変を引き起こす原因は多岐にわたりますが、主なものは以下の通りです。
ウイルス性肝炎(C型肝炎ウイルス、B型肝炎ウイルス)
日本では、依然としてC型肝炎ウイルス(HCV)の持続感染が肝硬変の最大の原因です。次いでB型肝炎ウイルス(HBV)の持続感染も重要な原因となります。これらのウイルスは、慢性的な肝炎を引き起こし、数十年の歳月をかけて肝硬変へと進行させます。
アルコール性肝障害
長期間にわたる過度のアルコール摂取は、肝臓に大きな負担をかけます。アルコールが肝臓で分解される際に生じる「アセトアルデヒド」という物質は毒性が強く、肝細胞を直接傷つけます。これが慢性的に繰り返されることで、アルコール性脂肪肝、アルコール性肝炎を経て、アルコール性肝硬変へと進行します。毎日の飲酒や短時間での大量飲酒(一気飲みなど)は特に危険です。
非アルコール性脂肪性肝疾患(NAFLD)/ 非アルコール性脂肪肝炎(NASH)
飲酒習慣がない、または少量しか飲まない人でも、肥満、糖尿病、脂質異常症(高コレステロール血症、高中性脂肪血症)、高血圧などの生活習慣病が原因で肝臓に脂肪が蓄積し、炎症(NASH)を経て肝硬変に進行することがあります。自覚症状がないまま進行することが多く、近年非常に注目されています。
自己免疫性肝疾患
本来、体を守るべき免疫システムが、誤って自分自身の肝細胞や胆管を攻撃してしまう病気です。
- 自己免疫性肝炎(AIH): 主に中高年の女性に多く、自分の肝細胞を攻撃します。HLA-DR4という特定の遺伝子を持つ人が発症しやすい傾向があります。
- 原発性胆汁性胆管炎(PBC): かつては原発性胆汁性肝硬変と呼ばれていましたが、現在は早期発見・治療により肝硬変に至る前に診断されることが増えたため、この名称に変わりました。肝臓内の細い胆管が免疫系によって破壊され、胆汁の流れが悪くなる病気で、これも中高年の女性に多いです。
- 原発性硬化性胆管炎(PSC): 肝臓内外の太い胆管に炎症と線維化が起こり、胆管が狭くなったり詰まったりする病気です。若い男性や高齢の男性に発症のピークがあり、炎症性腸疾患(特に潰瘍性大腸炎)を合併することが多いです。
薬物性肝障害
特定の医薬品、漢方薬、健康食品、サプリメントなどが原因で肝臓に障害が起き、長期間の使用や体質に合わない場合などに慢性化して肝硬変に至ることがあります。
原因ごとに適切な治療法が異なるため、正確な原因特定が非常に重要です。
肝硬変の症状 – 気づきにくい初期と進行後の多彩なサイン
肝硬変の症状は、病気の進行度(代償期か非代償期か)によって大きく異なります。
初期(代償性肝硬変)の症状
この段階では肝機能がある程度保たれているため、ほとんど無症状か、以下のような軽微な症状しか現れません。
- 全身倦怠感、易疲労感(疲れやすい)
- 食欲不振、なんとなく調子が悪い
これらの症状は他の多くの病気でも見られるため、肝硬変を疑うことは難しいかもしれません。
中期~末期(非代償性肝硬変)の症状
肝機能が著しく低下すると、体に様々な特徴的な症状が現れます。
- 黄疸(おうだん): 皮膚や白眼が黄色っぽくなる。尿の色が濃いオレンジ色になる。
- 腹水・下肢浮腫(むくみ): お腹に水が溜まって張る(腹水)。足がむくむ(浮腫)。体重が増加することもあります。
- 食欲不振・体重減少・栄養障害: 消化吸収能力の低下や腹水による胃の圧迫などで食欲がなくなり、体重が減少します。タンパク質やエネルギーが不足し、筋肉量も減少しやすくなります。
- 出血傾向とあざ: 鼻血が出やすい、歯茎から出血しやすい、ぶつけた覚えがないのにあざ(皮下出血)ができる。これは血液凝固因子の産生が低下するためです。
- クモ状血管腫: 顔、首、胸、肩、腕などに、中心の赤い点から細い血管がクモの足のように放射状に広がる皮疹。
- 手掌紅斑(しゅしょうこうはん): 手のひら、特に親指の付け根(母指球)と小指の付け根(小指球)がまだらに赤くなる。
- 女性化乳房(男性): 男性の乳房が女性のように膨らむ。肝臓での女性ホルモンの分解が滞るためです。
- こむら返り(足のつり): 夜間や明け方に、ふくらはぎなどの筋肉が痙攣しやすくなります。電解質の異常やアミノ酸代謝の異常などが関与していると考えられています。
- 便秘や下痢: 胆汁の分泌低下による消化不良や、腸内環境の悪化などが原因で起こりやすくなります。
- 食道・胃静脈瘤と破裂による吐血・下血: 肝臓が硬くなることで、門脈(腸から肝臓へ血液を送る血管)の圧力が上昇(門脈圧亢進)。その結果、血液が食道や胃の静脈へ迂回し、こぶ(静脈瘤)を形成します。この静脈瘤は破裂しやすく、破裂すると大量の吐血や下血を引き起こし、命に関わる極めて危険な状態となります。
- 肝性脳症: 本来肝臓で解毒されるはずのアンモニアなどの有害物質が脳に達し、様々な精神神経症状を引き起こします。
| 軽度 | 睡眠リズムの乱れ(昼夜逆転)、気分の変動(怒りっぽくなるなど)、集中力や判断力の低下。 |
| 中等度 | 時間や場所が分からなくなる(見当識障害)、異常行動、手の震え(羽ばたき振戦)。 |
| 重度 | 興奮状態、傾眠傾向、昏睡状態。重篤な場合は死に至ることもあります。 |
これらの症状に気づいたら、すぐに専門医を受診することが重要です。
肝硬変の検査方法 – 肝臓の状態を正確に把握する
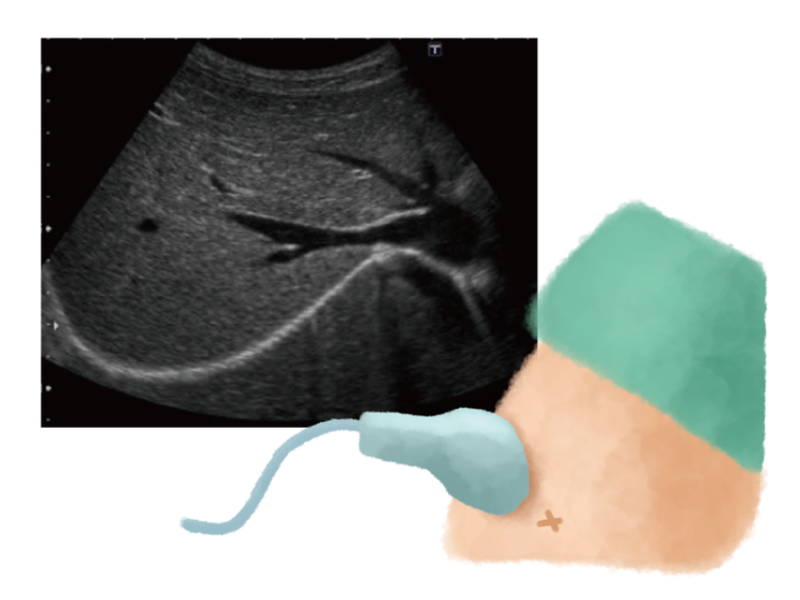
肝硬変の診断や進行度の評価、原因の特定のためには、以下のような検査が行われます。
血液検査
- 肝機能検査: AST (GOT)、ALT (GPT) の上昇は肝細胞の破壊を示します。ALP、γ-GTPの上昇は胆汁の流れが悪くなっていること(胆道系酵素)を示唆し、特にアルコール性肝障害ではγ-GTPが著しく上昇します。
- 肝臓の合成能の評価: アルブミン(血液中の主要なタンパク質)の低下、コリンエステラーゼ(酵素の一種)の低下、プロトロンビン時間(PT)の延長(血液が固まるまでの時間)は、肝臓のタンパク質合成能力の低下を示します。
- 血小板数の減少: 肝硬変が進行すると脾臓が腫れ(脾機能亢進)、血小板が破壊されやすくなるため、血小板数が減少します。
- 肝臓の解毒機能の評価: 総ビリルビン値の上昇(黄疸の原因)、アンモニア値の上昇(肝性脳症の原因)は、肝臓の解毒・排泄機能の低下を示します。
- ウイルスマーカー: B型肝炎ウイルス、C型肝炎ウイルスの感染の有無や活動性を調べます。
- 自己抗体: 自己免疫性肝疾患が疑われる場合に検査します。
画像検査
- 腹部超音波検査(エコー検査): 肝臓の大きさ、形(表面の凹凸、辺縁の鈍化など)、内部の構造、脂肪肝の有無、腹水の有無、脾臓の腫大、門脈の拡張や血流の変化、肝臓内の腫瘍などを調べることができます。Shear Wave エラストグラフィーなどの装置を用いて、肝臓の硬さ(線維化の程度)を非侵襲的に測定することも可能です。
- CT検査: 肝臓の形態変化や腹水、肝がんなどの腫瘍性病変の検出、門脈や静脈瘤などの血管系の評価に有用です。造影剤を使用することで、より詳細な情報が得られます。
- MRI検査: CT検査と同様に肝臓の形態や腫瘍の評価に加え、MRE(MRエラストグラフィ)という方法で肝臓の硬さをより精密に測定することもできます。
肝生検
超音波ガイド下で、肝臓に細い針を刺して肝臓の組織を少量採取し、顕微鏡で詳しく調べる検査です。肝硬変の確定診断、炎症や線維化の程度、原因の特定(NASHや自己免疫性肝疾患など)に最も確実な情報をもたらしますが、出血などのリスクも伴うため、必要性が高い場合に慎重に行われます。腹腔鏡を用いて肝臓表面を直接観察しながら組織を採取する方法もあります。
肝硬変の潜伏期間は原因によって大きく異なります。ウイルス性肝炎の場合、感染から肝硬変発症まで数十年かかることもありますが、アルコール性肝硬変では数年から十数年で発症することもあります。いずれにしても、初期は無症状なため、定期的な健康診断が早期発見の鍵となります。
肝硬変の治療法と向き合い方 – 進行を遅らせ、QOLを向上させる

肝硬変の治療の主な目的は、
- 原因となっている基礎疾患の治療
- 肝硬変の進行を遅らせ、肝機能をできる限り維持すること
- 合併症を予防し、出現した場合は適切に治療すること
- 生活の質(QOL)を向上させること
です。残念ながら、一度硬くなってしまった肝臓を完全に元に戻すことは困難ですが、適切な治療と管理によって、進行を食い止め、より良い状態を長く保つことを目指します。
1.原因に対する治療
- ウイルス性肝炎: C型肝炎に対しては、副作用の少ない経口抗ウイルス薬(DAAs)により、多くの患者さんでウイルスの排除が可能になりました。B型肝炎に対しては、ウイルスの増殖を抑える核酸アナログ製剤などが用いられます。
- アルコール性肝硬変: 絶対的な禁酒が基本です。
- 非アルコール性脂肪性肝疾患(NAFLD/NASH): 食事療法(カロリー制限、バランスの取れた食事)、運動療法(有酸素運動)、体重コントロールが中心です。糖尿病や脂質異常症などの基礎疾患の治療も重要です。
- 自己免疫性肝疾患: ステロイドや免疫抑制剤などが用いられます。
- 薬物性肝障害: 原因となっている薬剤の中止が第一です。
2.食事療法
病状や合併症の有無に応じて、適切な栄養管理が必要です。
- 代償性肝硬変: バランスの取れた食事を基本とし、十分なカロリーとタンパク質を摂取します。ビタミン、ミネラル、食物繊維も重要です。塩分や鉄分の過剰摂取には注意が必要です(特に鉄分は肝臓に蓄積しやすいため)。
- 非代償性肝硬変
- 腹水・浮腫がある場合: 塩分制限(1日5~7g以下)、進行度によっては水分制限も必要です。
- 肝性脳症がある場合: かつては厳格なタンパク質制限が行われましたが、現在は筋肉量の維持も重要視され、分岐鎖アミノ酸(BCAA)製剤の補充や、腸内環境を整える薬剤(合成二糖類、難吸収性抗菌薬)の使用などで対応します。便秘を避けることも重要です。
- 食道静脈瘤がある場合: 硬い食べ物や刺激物を避け、よく噛んで食べるようにします。
3.薬物療法(対症療法・合併症治療)
- 肝庇護剤: 肝細胞の炎症を抑え、肝機能の悪化を防ぐ目的で使用されることがあります。
- 利尿剤: 腹水や浮腫を軽減するために使用します。
- 分岐鎖アミノ酸(BCAA)製剤: 肝硬変では血中のBCAAが低下し、筋肉量の減少や肝性脳症に関与するため、これを補給します。
- 胃腸粘膜保護薬・門脈圧降下薬: 食道・胃静脈瘤の破裂予防に使用されることがあります。
- その他: かゆみに対する薬剤、こむら返りに対する薬剤など、症状に応じた治療が行われます。
4.生活習慣の見直し
- 禁酒の徹底(特にアルコール性が原因の場合)。
- バランスの取れた食事と適切な栄養管理。
- 過労を避け、十分な休養と睡眠をとる。
- 適度な運動(ただし、医師の指示に従う)。
- ストレス管理(リラックスできる時間を持つ)。
- 感染予防(インフルエンザワクチンや肺炎球菌ワクチンの接種など)。
5.肝移植
内科的治療では生命維持が困難な末期の肝硬変(非代償性肝硬変)といった一定の基準を満たせば肝移植が唯一の根治的治療法となることがあります。生体肝移植と脳死肝移植がありますが、ドナー不足や手術リスク、術後の免疫抑制療法など、多くの課題があります。
肝硬変の予防方法 – 肝臓を守るために今日からできること

肝硬変は一度発症すると完治が難しい病気ですが、その原因の多くは予防可能です。
1.アルコールの適量摂取と休肝日
過度な飲酒は肝臓に大きな負担をかけます。飲酒する場合は適量を守り、週に2日以上の休肝日を設けましょう。
2.バランスの取れたヘルシーな食生活
脂肪分や糖分の多い食事を控え、野菜、果物、魚、大豆製品などをバランス良く摂取しましょう。NAFLD/NASHの予防にもつながります。
3.適度な運動習慣
ウォーキングなどの有酸素運動は、脂肪肝の改善や生活習慣病の予防に効果的です。
4.B型・C型肝炎ウイルスの感染予防と検査
- B型肝炎はワクチンで予防可能です。
- C型肝炎は血液を介して感染するため、カミソリや歯ブラシの共有を避ける、不衛生な場所でのピアスや刺青を避けるなどの注意が必要です。
5.一度は肝炎ウイルス検査を受け、感染の有無を確認しましょう
- 定期的な健康診断: 自覚症状が出にくい肝臓の病気は、定期的な健康診断での血液検査(肝機能検査)が早期発見の鍵となります。異常を指摘されたら必ず精密検査を受けましょう。
- 肥満や生活習慣病の予防・管理: 肥満、糖尿病、脂質異常症、高血圧はNAFLD/NASHのリスクを高めます。適切な体重管理とこれらの病気の治療が重要です。
さいとう内科クリニックがお届けする再生医療という新たな希望
従来の治療法では進行を抑えることが難しい肝硬変や、その合併症にお悩みの方々に対し、当クリニックでは「幹細胞を用いた再生医療」という新しい治療の選択肢をご提案できる場合があります。
幹細胞には、
- 抗炎症作用: 肝臓の慢性的な炎症を抑える効果。
- 組織修復促進作用: 損傷した肝細胞の修復を助けたり、線維化の進行を抑制したりする効果。
- 血管新生作用: 肝臓の血流改善に寄与する可能性。
などが期待されており、肝機能の改善や線維化の抑制を通じて、肝硬変の進行を遅らせる可能性が研究されています。ご自身の細胞(主に脂肪由来幹細胞など)を用いるため、拒絶反応などのリスクが比較的少ない治療法として、肝硬変やその先の肝不全に対する新たな光となることが期待されています。
ご興味のある方は、ぜひ一度当クリニックにご相談ください。
早期発見・早期治療、そして予防こそが最大の防御
肝硬変は、気づかぬうちに進行し、命を脅かす可能性のある恐ろしい病気です。しかし、その多くは原因に応じた適切な予防策を講じることでリスクを減らすことができます。そして何よりも、定期的な健康診断による早期発見と、速やかな治療開始が、その後の経過を大きく左右します。
「沈黙の臓器」である肝臓からの小さなサインを見逃さず、不安なことや気になる症状があれば、決して放置せずに専門医にご相談ください。当クリニックでは、肝臓専門医による的確な診断と、患者様一人ひとりの状態に合わせた最適な治療法のご提案、そして再生医療という新しい選択肢まで、皆様の肝臓の健康を全力でサポートいたします。
- 院長
- 斉藤雅也 Masaya Saito
日本肝臓学会 肝臓病専門医 Hepatologist, The Japan Society of Hepatology - 所在地
- 〒651-2412
兵庫県神戸市西区竜が岡1-15-3
(駐車場18台あり) - 電話
-
- 電話:078-967-0019
- 携帯電話:080-7097-5109
- アクセス
- 当院は、神戸市西区と明石市の境界付近に位置しており、明石市からも徒歩圏内です。実際に、明石市方面からも多くの患者様(肝臓病・一般内科)にご来院いただいております。駐車場も完備しておりますので、お車での通院も便利です。

